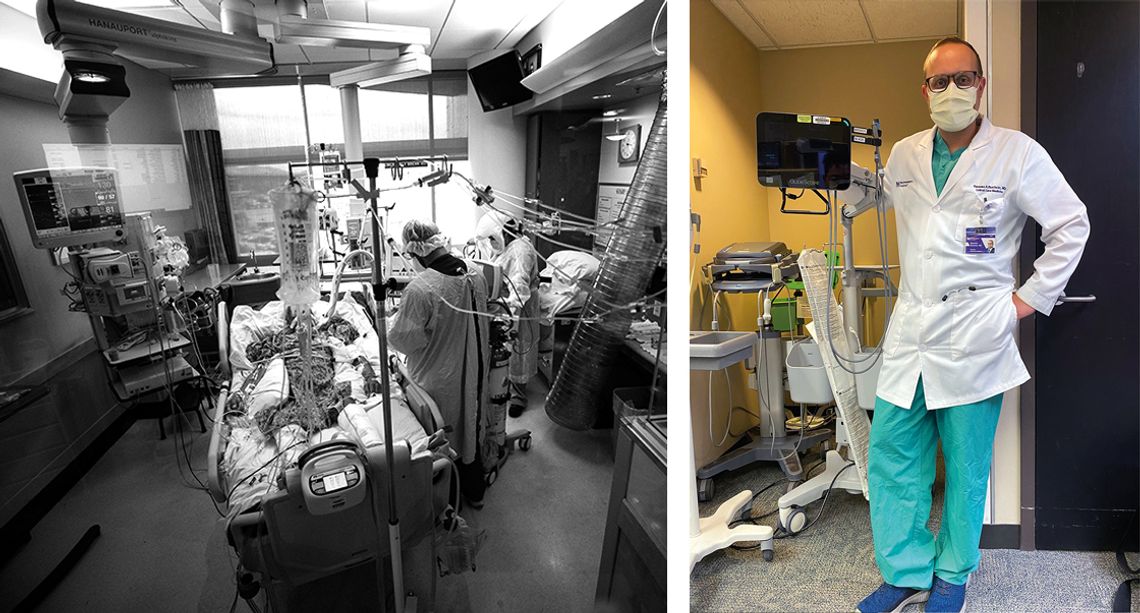
Przeprowadził setki intubacji i przed każdą zapewnia pacjenta, że zrobi wszystko, żeby mu pomóc. Jednocześnie wie, że jego życie stoi pod znakiem zapytania. O pracy z najbardziej chorymi na oddziale intensywnej terapii, szczepieniach oraz prognozach na koniec pandemii z doktorem Bartoszem Buchcicem, pulmonologiem i intensywistą, rozmawia Joanna Marszałek.
Z Joanną Marszałek rozmawia Joanna Trzos. Podcast "Dziennika Związkowego"powstaje we współpracy z radiem WPNA 103.1 FM
Joanna Marszałek: Panie doktorze, kto to jest „intensywista”?

Dr Bartosz Buchcic: – W Polsce nie ma dobrego odpowiednika tej specjalizacji. Najbliższym byłby lekarz anestezjolog pracujący na OIOMie, czyli oddziale intensywnej opieki medycznej. Studiowałem na Akademii Medycznej w Warszawie, specjalizację z pulmonologii i intensywnej terapii (Pulmonary Critical Care) zrobiłem w Stanach Zjednoczonych. Od pięciu lat pracuję na oddziale intensywnej terapii dwóch szpitali na zachodnich przedmieściach – Central DuPage Hospital w Winfield i Delnor Hospital w Genevie. Moi pacjenci to najcięższe przypadki – osoby, które najczęściej muszą być intubowane i trafiają pod wentylator. Naszym zadaniem jest podtrzymanie ich przy życiu, aby organizm mógł się zregenerować i odpowiedzieć na leczenie.
Kim są pacjenci na Pana oddziale?
– Na intensywną terapię trafiają pacjenci po zawałach, wypadkach, udarach, z innymi ciężkimi chorobami i stanami pozabiegowymi. Mamy około 40 łóżek, z czego w tej chwili 10 zajmują pacjenci z COVID-19. Wszyscy są podłączeni do wentylatora lub są na krążeniu pozaustrojowym. Oczywiście sytuacja zmienia się z dnia na dzień. Moi pacjenci z covid to obecnie osoby w wieku 40-60 lat, bez chorób przewlekłych i – co warto podkreślić – niezaszczepieni.
Pacjentami z covid zajmuję się od początku pandemii. To najcięższe przypadki, czyli ci, którzy nie mogą już oddychać samodzielnie, ponieważ ich tlen jest na zbyt niskim poziomie. Są wprowadzani w stan śpiączki farmakologicznej, intubowani i podłączani do wentylatora, który za nich oddycha.
Cały czas opiekujemy się innymi pacjentami. Jednak napływ pacjentów z covid nadwyręża możliwości szpitali i służby zdrowia – tak było zwłaszcza we wcześniejszych falach pandemii, kiedy mieliśmy dużo więcej pacjentów.
Na czym polega proces intubowania i podłączania do wentylatora? Czy Pan to robi osobiście?
– W ciągu pięciu lat pracy wykonałem kilkaset intubacji. Pacjent, który nie może samodzielnie oddychać, potocznie mówiąc, „dusi się”, najpierw jest podłączany do tlenu. Następnym etapem może być podanie go nieinwazyjną metodą CPAP. Jeżeli to nie wystarcza, zapada decyzja o intubowaniu. Takiego pacjenta trzeba odpowiednio ułożyć na łóżku i wprowadzić w stan śpiączki farmakologicznej, czyli podać leki, które go uśpią. To odbywa się bardzo szybko, trwa mniej niż minutę. Podajemy też lek, który zwiotcza mięśnie i struny głosowe. Mięśnie muszą być rozluźnione, a drogi oddechowe widoczne, żeby włożyć rurkę dotchawiczą. Rurka jest zrobiona z silikonu, wchodzi przez gardło przez struny głosowe do krtani i dalej do tchawicy. Za pomocą tej rurki podłączamy pacjenta do wentylatora, który wpompowuje i wypompowuje powietrze do płuc. Żeby tolerować pracę wentylatora, pacjent musi być w stanie śpiączki. Czasami może słyszeć, ale nie może reagować. Warto dodać, że wentylator nie leczy, on jedynie daje pacjentowi czas na regenerację organizmu, a lekarzom – na ewentualne podjęcie dalszych kroków.
Od początku pandemii pod wentylatorem mieliśmy co najmniej sto osób z covid. Tylko kilkoro zakwalifikowało się do przeszczepu płuc. Takich pacjentów przekazujemy do bardziej specjalistycznych ośrodków, tzw. centrów covidowych w chicagowskich szpitalach.
Co czują pacjenci podłączani do wentylatora – i co czują lekarze?
– Pacjenci – najczęściej przerażenie. Przy każdym intubowaniu zdaję sobie sprawę, że mogę być ostatnią osobą, która z tym człowiekiem rozmawia. Zawsze mówię mu: „Zrobię wszystko, żeby ci pomóc, zaufaj nam”. Czasami towarzyszy temu dylemat moralny, bo zdaję sobie przecież sprawę z tego, jak bardzo ten pacjent jest chory. Sam przecież nie wiem, czy z tego wyjdzie, czy wszystko będzie dobrze. Przed intubacją staramy się, żeby pacjent miał jeszcze kontakt z rodziną – od czasu pandemii odbywa się to za pomocą aplikacji wideo. Na początku pandemii czułem też zwykły ludzki strach, że może ja będę następny, że złapię wirusa i moi koledzy będą mnie intubować…
Czy jakiś przypadek podłączenia do wentylatora wyjątkowo utkwił Panu w pamięci?
– To był młody, wysportowany mężczyzna, biegacz i maratończyk. Nie miał żadnych chorób przewlekłych. Nie zaprzeczał pandemii, nosił maskę, przestrzegał zaleceń. Złapał wirusa, zachorował na zapalenie płuc i miał ciężkie objawy. Mieliśmy wyjątkową więź pacjent-lekarz. Kiedy miałem go intubować, prosił, żebym mu obiecał, że nie pozwolę mu umrzeć.
W ostateczności spędził ponad trzy miesiące na krążeniu pozaustrojowym. Wiem, że został przeniesiony do innego szpitala i wraca do zdrowia.
Krążenie pozaustrojowe to inna metoda utrzymywania pacjenta przy życiu, mniej znana w przypadku chorych na covid. ECMO (extracorporeal membrane oxygenation) ma na celu natlenienie naszej krwi bez udziału płuc. Jest zbliżona do krążenia pozaustrojowego stosowanego przy wszczepianiu bajpasów serca. Krew jest filtrowana przez dwie wielkie kaniule, które są podłączone do naszych żył – jedna w szyi, druga w nodze. Z jednej strony krew wypływa do zewnętrznego filtra, z drugiej po utlenieniu jest z powrotem wprowadzana. W ten sposób jesteśmy w stanie podtrzymywać funkcje życiowe pacjenta, mimo że ich płuca nie pracują, bo są bardzo uszkodzone przez wirusowe zapalenie.
Mimo wysokospecjalistycznego postępowania, duża część chorych nie odpowiada na leczenie; pacjenci spędzają samotnie tygodnie, a czasem miesiące w szpitalach. Personel staje się ich rodziną. Chorzy umierają na zapalenie płuc i ostrą niewydolność oddechową spowodowaną zakażeniem przez koronawirusa.
Jaki był dla Pana osobiście najbardziej emocjonalny moment w całej pandemii?
– To moment, kiedy moja najbliższa rodzina i ja dostaliśmy szczepionkę przeciw covid.
Większość Polonii jest jednak przeciwna szczepionce przeciw COVID-19.
– To prawda, obserwuję to jako lekarz, lecz także jako polski imigrant mieszkający w rejonie Chicago. Miałem kilku pacjentów polskiego pochodzenia. Pandemia jest minimalizowana, górę biorą teorie spiskowe. Ciężko mi wyjaśnić, dlaczego wśród naszych rodaków jest to tak propagowane.
Ludzie nie chcą się szczepić, natomiast z wielką chęcią przyjmują leki takie jak lek przeciwpasożytniczy iwermektyna czy lek przeciwmalaryczny hydroksychlorochina o ogromnej liczbie skutków ubocznych i działań niepożądanych.
Problemem jest duży brak zaufania do służby zdrowia i era nierzetelnych informacji, szczególnie w mediach i na portalach społecznościowych. Nikt nie kwestionuje zaleceń prawnika czy wskazań architekta, natomiast zalecenia lekarskie są w dużym stopniu podawane w wątpliwość.
Przeciwnicy szczepień argumentują, że szczepionka „nie działa”, bo do zakażeń dochodzi nawet wśród osób zaszczepionych. Jak to wyjaśnić?
– Szczepionki nie są w stanie zabezpieczyć w stu procentach przed zachorowaniem czy przenoszeniem jakiegokolwiek wirusa, a szczególnie tego. Covid przenosi się bardzo szybko, ma bardzo dużą siłę rażenia. Mieliśmy szczęście, że technologia mRNA mogła tak szybko pomóc w opracowaniu szczepionki przeciw COVID-19. Szczepionki mogą nas zabezpieczyć na poziomie ok. 90 proc. przed ciężką postacią choroby i pobytem w szpitalu. To jest najważniejsza istota szczepień. Dużo osób jest nosicielami bezobjawowymi albo ma łagodne objawy zakażenia. Niewielki procent populacji, która będzie mieć ciężki przebieg choroby może dać niesamowite liczby osób, które będą wymagać opieki w szpitalu i nadwyrężyć służbę zdrowia. Istotą szczepionek jest zapobiegać ciężkiej postaci zapalenia płuc spowodowanego przez koronawirusa.
Szczepionka chroni też naszych rodziców, seniorów, osoby z osłabioną odpornością. Szczepiąc się, zabezpieczamy naszych bliskich, ponieważ ograniczamy możliwość rozprzestrzeniania się wirusa. Krąg osób zaszczepionych zabezpiecza tych, którzy nie mogą być zaszczepieni, na przykład dzieci.
Czy miał Pan na intensywnej terapii zaszczepionego pacjenta?
– Nie. Wszyscy nasi pacjenci, którzy przechodzą ciężką postać choroby, nie byli zaszczepieni. Od rozpoczęcia szczepień w grudniu 2020 r. każda kolejna fala pandemii nie była już tak nasilona. To efekt szczepionek. Każdy w tym momencie zna kogoś, kto przeszedł covid lub zmarł z powodu tej infekcji. Chciałbym, żeby jak największa liczba ludzi chciała się zaszczepić. 22 września w Illinois zaszczepionych było niecałe 62 proc. osób powyżej 12. roku życia. Pozostaje pytanie – co z resztą?
Reszta argumentuje między innymi, że szczepionka nie przeszła wystarczającej ilości badań, bo opracowana była tak szybko.
– Często to słyszę. Tymczasem szczepionka przeszła wszystkie fazy badań, w tym klinicznych – były one tylko przyśpieszone. Profil bezpieczeństwa został sprawdzony tak samo jak każdej innej szczepionki lub leku udostępnionego na rynku w Stanach Zjednoczonych.
Pamiętajmy, że każda szczepionka była kiedyś nowa. Każda też historycznie odegrała rolę w zapobieganiu chorób. Weźmy na przykład częstą w przeszłości chorobę Heinego-Medina, czyli polio. Ta choroba teraz nie istnieje, z wyjątkiem przypadków w krajach z ograniczonym zasięgiem szczepień. Porównajmy epidemię odry czy ospy wietrznej. Jako dziecko przechorowałem ospę, ale moje dzieci już nie, bo są szczepione.
Jako lekarzowi trudno mi zrozumieć negatywne podejście do czegoś, co może pomóc nam wyjść z pandemii, zabezpieczyć naszą populację, w tym nasze dzieci, wrócić do normalnego funkcjonowania gospodarki, wyeliminować maski, których nikt tak naprawdę nie lubi…
A co z niepożądanymi efektami ubocznymi szczepionki?
– Wystarczy matematyka. Szansa na wystąpienie silnych działań niepożądanych po przyjęciu szczepionki – może jeden na milion. Mogą wystąpić, ale są bardzo rzadkie. Większa jest szansa śmierci w wypadku samochodowym. Ryzyko zgonu na covid – według statystyk CDC, jeden na pięćset.
Czy słyszał Pan teorie o mikrochipach w szczepionce i modyfikacji kodu genetycznego?
– To już jest abstrakcja. Technologia mRNA została wynaleziona dużo wcześniej, szczepionki Moderny i Pfizer jako pierwsze się nią posługują. Wstrzykiwany mRNA powoduje w naszym organizmie produkcję białka, które wywołuje odpowiedź immunologiczną i jest degradowane w ciągu 24 godzin. mRNA nie ma możliwości włączania się do naszego kodu genetycznego DNA – medycznie i naukowo to niemożliwe. Osoby zaniepokojone mikrochipami bardziej powinny martwić się noszeniem przy sobie telefonów komórkowych.
Niektórzy twierdzą, że covid lepiej przechorować, żeby zbudować odporność.
– Według informacji na dzień dzisiejszy odporność szczepionkowa jest silniejsza od tej nabytej po przechorowaniu COVID-19. Ponadto szczepionka zabezpiecza nas na dłużej – zwłaszcza osoby, które były bezobjawowymi nosicielami. Szczepionka może wywołać gorączkę, ból mięśni i stawów – to stymulowanie naszego układu odpornościowego w sposób kontrolowany. Szczepionka to w tej chwili najlepsza metoda ochrony – jeżeli nie chcemy przyjąć jej dla siebie, to powinniśmy to zrobić dla naszych bliskich, podatnych na najcięższą postać choroby.
Panie doktorze, kiedy skończy się ta pandemia?
– Pandemie, z którymi mieliśmy do czynienia w dziejach ludzkości trwały średnio od 2 do 5 lat. W którymś momencie wirus staje się endemiczny, czyli mutuje się do takiej postaci, która nie stwarza już tak dużego zagrożenia. Tak było na przykład z wirusem grypy. W tej chwili jest za wcześnie określić, w którą stronę zmierzamy. Obecnie obserwujemy wzrost infekcji u dzieci – ma to związek nie tylko z otwarciem szkół, ale także faktem, że dzieci nie są zaszczepione. Chciałem uspokoić rodziców, że najczęściej są to łagodne infekcje. Pandemie, które mieliśmy w przeszłości początkowo również atakowały najpierw grupy osób starszych i chorych, stopniowo przechodziły na inne grupy i kończyły się na dzieciach. Może to być znak powolnego zanikania. Tak było z hiszpanką. Jednak wkrótce będziemy mieć nową broń, bo wierzę, że szczepionki przeciw covid dla dzieci od 5. do 11. roku życia będą zatwierdzone w ciągu dwóch miesięcy.
Przegrywamy z chorobą, której możemy zapobiegać. Jedyna dojrzała i rozsądna decyzja, która przybliży nas do końca tej pandemii i powrotu do normalności to zaszczepienie jak największej liczby osób. Zacznijmy od siebie i naszych najbliższych.
Dziękuję za rozmowę.